Síntomas y contagio – Streptococcus pyogenes: preguntas para entender la enfermedad y a quiénes afecta. Se trata de la Peligrosa Bacteria cuya acción más virulenta ya causó este año más de 78 Muertes en el país. Qué tiene que pasar para que el patógeno que suele causar faringitis se vuelva más peligroso. Síntomas y contagio.

*La rápida evolución de la curva de contagios con la bacteria Streptococcus pyogenes que derivaron en enfermedad invasiva en lo que va de 2023 genera preocupación en el Ministerio de Salud, que trata de determinar las causas. Hasta el momento ha habido 487 casos y 78 muertes.
El aumento de la incidencia del patógeno está ocurriendo no sólo en Argentina, sino a nivel global. El Departamento de Salud del Estado de Nueva York elaboró una guía básica con diez preguntas clave para entender de qué se trata esta bacteria, qué es la enfermedad invasiva y a quiénes afecta.
1- ¿Qué es el Streptococcus pyogenes?
El Streptococcus pyogenes, también llamado del grupo A, es una bacteria que suelen estar presente en la garganta y sobre la piel. La mayoría de las infecciones producen enfermedades relativamente leves, como el estreptococo de garganta y el impétigo. Sin embargo, en ciertas ocasiones estas bacterias pueden provocar enfermedades mucho más graves y que pueden poner en peligro la vida, como la fascitis necrotizante (generalmente denominada «la bacteria carnívora») y el síndrome de shock tóxico estreptocócico. Además, las personas pueden portar estreptococos del grupo A en la garganta o en la piel sin presentar síntoma alguno de la enfermedad.

2- ¿Cómo se contagian los estreptococos del grupo A?
Estas bacterias se contagian por contacto directo con secreciones nasales o de la garganta de personas infectadas con lesiones cutáneas infectadas. El riesgo de contagio es mayor cuando la persona se encuentra enferma, por ejemplo, cuando las personas tienen estreptococos en la garganta o en una herida infectada. Los portadores asintomáticos de la bacteria son mucho menos contagiosos. El tratamiento de una persona infectada con un antibiótico apropiado durante 24 horas o más, elimina la posibilidad de contagio con la bacteria. Sin embargo, es importante realizar el tratamiento completo con antibióticos tal como ha sido formulado. Artículos domésticos como platos, copas, juguetes, etc., no tienen mayor importancia en la transmisión de la enfermedad.
3- ¿Qué es una enfermedad invasiva del grupo A?
La enfermedad invasiva constituye una infección grave y en ocasiones incluso mortal, en la que las bacterias invaden distintas partes del cuerpo, como la sangre, los músculos profundos y el tejido graso o los pulmones. Las dos formas más graves, pero menos comunes, de la enfermedad invasiva son la «fascitis necrotizante» (infección del tejido graso y muscular) y el «síndrome de shock tóxico estreptocócico» (infección de evolución rápida que produce hipotensión/shock y lesiones de órganos como los riñones, el hígado y los pulmones). Aproximadamente 20% de los pacientes que sufren fascitis necrotizante y 60% de las que padecen síndrome de shock tóxico, mueren. Sólo entre un 10% y un 15% de los pacientes que sufren otras formas de enfermedad estreptocócica invasiva del grupo A muere.

4- ¿Qué incidencia tiene la enfermedad estreptocócica invasiva del grupo A?
Cada año, se producen aproximadamente entre 10.000 y 15.000 casos de enfermedad invasiva en los Estados Unidos, lo que se traduce en más de 2.000 muertes. Los Centros para el Control y la Prevención de Enfermedades de los Estados Unidos calculan que se producen entre 500 y 1.500 casos de fascitis necrotizante y entre 2.000 y 3.000 casos de síndrome de shock tóxico. En contraste, anualmente existen varios millones de casos de estreptococo en la garganta e impétigo.
5- ¿Por qué ocurre la enfermedad estreptocócica invasiva del grupo A?
Las infecciones estreptocócicas invasivas del grupo A ocurren cuando la bacteria traspasa las defensas de la persona infectada. Esto puede suceder cuando una persona tiene llagas u otras heridas en la piel, que le permitan a la bacteria introducirse en el tejido. Las condiciones de salud que disminuyen la inmunidad de una persona a la infección también hacen que aumente la probabilidad de que se produzca la enfermedad invasiva. Además, existen ciertas variedades de Streptococcus pyogenes que pueden causar enfermedades más graves que las producidas por otras variedades. La razón por la cual ciertas variedades provocan más enfermedades graves no está del todo clara, pero puede guardar relación con la producción de sustancias (toxinas) que causan shock y daño a órganos y enzimas que provocan la destrucción de tejidos.

6- ¿Quiénes corren más riesgo de contraer la enfermedad estreptocócica invasiva del grupo A?
Pocas personas que entren en contacto con una variedad virulenta desarrollarán la enfermedad invasiva; la mayoría de las personas, en cambio, padecerá una infección cutánea o de garganta común y algunas pueden no presentar síntomas. Pese a que las personas sanas pueden contraer la enfermedad invasiva, la población de mayor riesgo está conformada por quienes padecen enfermedades crónicas, como cáncer, diabetes y diálisis renal, así como quienes utilizan medicamentos como esteroides. Asimismo, los cortes en la piel, como heridas quirúrgicas o varicela, pueden constituir una oportunidad para que la bacteria ingrese al cuerpo.
7- ¿Puede tratarse la enfermedad estreptocócica invasiva del grupo A?
La bacteria estreptococo del grupo A puede ser tratada con antibióticos comunes. La penicilina es el medicamento que se utiliza para casos leves y graves. En el caso de pacientes alérgicos a la penicilina que presenten casos leves, puede utilizarse la eritromicina, aunque se han registrado algunos casos de resistencia ocasional. También se puede utilizar la clindamicina para tratar a pacientes alérgicos a la penicilina afectados por un ataque más grave de la enfermedad; este medicamento también puede agregarse al tratamiento en casos de fascitis necrotizantes o síndrome de shock tóxico. Existen otros antibióticos que también son efectivos. Además de los antibióticos, el cuidado en una unidad de terapia intensiva y en ciertos casos la cirugía, son necesarios para estas enfermedades. El tratamiento temprano puede disminuir el riesgo de muerte aún cuando, desafortunadamente, ni siquiera la terapia apropiada logre evitar la muerte en todos los casos.
8- ¿Las personas que hayan estado en contacto con quienes sufran enfermedad estreptocócica invasiva del grupo A deberían someterse a exámenes y recibir tratamiento?
El riesgo de casos secundarios de enfermedad invasiva entre personas con contacto casual con un caso de esta enfermedad es muy bajo. Hay informes ocasionales de contactos estrechos, como con familiares, en los que se ha desarrollado la enfermedad con estado grave. En general, si los contactos domésticos cuentan con buena salud, se debe vigilar la aparición de síntomas de la infección, sin que sea necesario que reciban tratamiento preventivo con antibióticos. Sin embargo, se debe considerar la posibilidad de administrar antibióticos preventivos a las personas con mayor riesgo de contraer la enfermedad invasiva si resultan infectados y si se producen ciertas circunstancias (es decir, quienes padecen diabetes, cáncer, enfermedades cardíacas crónicas, alcoholismo, etc.).
9- ¿Qué puede hacerse para prevenir las infecciones estreptocócicas invasivas del grupo A?
El contagio de todos los tipos de infecciones estreptocócicas del grupo A puede disminuirse por medio de un buen lavado de manos, especialmente después de toser o estornudar, antes de preparar comidas y después de comer. Quienes sufren dolor de garganta deberían consultar a un médico que pueda realizarles exámenes para determinar si tienen estreptococos de garganta. En caso afirmativo, la persona en cuestión no debe asistir al trabajo, al colegio o la guardería sino hasta después de 24 horas o más de haber tomado un antibiótico. Todas las heridas deben mantenerse limpias. Además, es necesario vigilar las heridas para detectar posibles síntomas de infección, entre los que se cuentan coloración roja en aumento, hinchazón y dolor en el lugar de la herida. Si estos síntomas se presentan, especialmente en personas que también presentan fiebre, consulte inmediatamente a un médico.

10- ¿Cuáles son los primeros síntomas de la fascitis necrotizante y del síndrome de shock tóxico estreptocócico?
Los primeros signos y síntomas de la fascitis necrotizante incluyen fiebre, dolor agudo e inflamación y enrojecimiento de la zona de la herida. Los primeros síntomas del shock tóxico estreptocócico pueden incluir fiebre, mareo, confusión, hipotensión, salpullido y dolor abdominal.
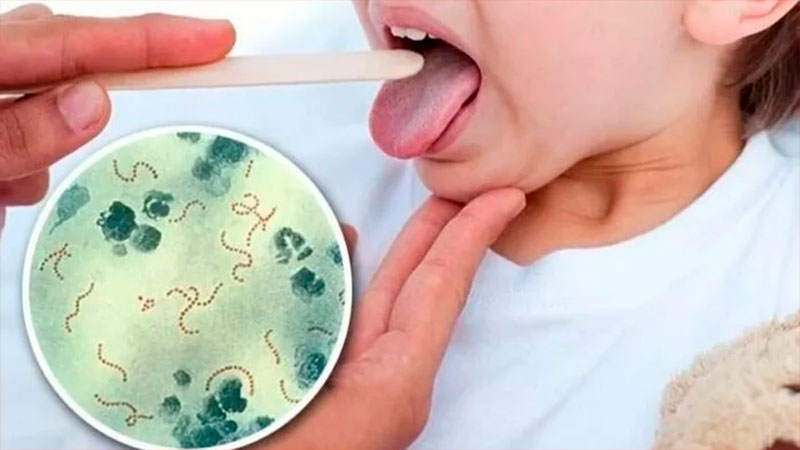
Cómo actúa la bacteria
El Streptococcus pyogenes es una bacteria que se asocia a las infeccionesde la garganta en niños, aunque también se puede dar en adultos.
Contagio
-Por contacto con secreciones nasales o de la garganta de personas infectadas.
-A través de lesiones infectadas de la piel.
Síntomas
– Fiebre alta (más de 38°)
-Dolor de garganta (dificultad para tragar)
-Erupción en la piel
Factores de riesgo en niños
Existen determinados factores que hacen más frecuente que un cuadro pase de ser primario o moderado a una infección invasiva grave (en sangre, órganos y huesos).
-Haber tenido varicela recientemente.
-Infecciones de piel y partes blandas.
-Haber tenido infecciones virales recientes.
-Padecer problemas inmunitarios.
Las infecciones invasivas raramente suceden a la faringitis.
Cuándo
La bacteria empieza a circular a fines de invierno y durante toda la primavera.
Tratamiento
No hay vacuna pero es fácilmente tratable mediante antibióticos.No esperar a que el cuadro se agrave para consultar al médico.
Cómo prevenir el contagio
-Lavarse las manos
-Cubrirse al toser
-Ambientes aireados
(Fuente: (Clarín)